TRASTORNO DE PANICO O PANIC ATTACK
Aspectos clínicos y terapéuticos
Antiguamente los términos ansiedad y angustia se consideraban conceptualmente distintos. Junto al criterio psicopatológico, se relacionaban los criterios de filósofos, filólogos y psicólogos y se argüían etimologías diferentes para justificar su distinción.
Actualmente la moderna psicopatología los considera como la misma expresión emocional, aunque de diferente grado.
Se comprende como ansiedad cuando la expresión psicopatológica es fundamentalmente en la esfera psíquica o emocional del paciente. Se comprende como angustia cuando la expresión psicopatológica implica tanto lo psíquico como lo físico del paciente. Implica un temor a la disolución del Yo o de su equilibrio.
Hace ya varios años Sheehan distinguía la angustia dividiéndola, según su etiología, en endógena y exógena.
| ANGUSTIA ENDOGENA | ANGUSTIA EXOGENA |
| Presencia de ataques espontáneos de angustia | Ausencia de ataques espontáneos de angustia |
| Curso independiente de circunstancias ambientales | Curso influido por circunstancias ambientales |
| Historia familiar de ataques de angustia | Sin Historia familiar de ataques de angustia |
| Frecuentemente reclama atención médica | Raramente reclama atención médica |
| Frecuentemente en sexo femenino | Igual frecuencia en ambos sexos |
| Responde a psicofármacos | Responde a psicoterapia |
Al atender un paciente que presenta un cuadro de angustia, resulta útil e importante para el clínico, recordar los principales fármacos que inducen angustia, tras su consumo o administración: anfetaminas, antidepresivos tricíclicos, benzodiacepinas (efecto paradójico), neurolépticos, hormonas tiroideas, L-dopa, efedrina, nicotina, cafeína, aminofilina, corticoides, indometacina, cicloserina, psicodislépticos.
De igual forma es conveniente recordar los principales fármacos que inducen angustia por su abstinencia: alcohol, opiáceos, nicotina, barbitúricos, benzodiacepinas, antidepresivos tricíclicos.
Desde el punto de vista epidemiológico la angustia representa un trastorno psicopatológico de alta incidencia en la población mundial. Se calcula que un 25% de la población padece de síntomas de angustia. Existen datos que demuestran que su incidencia es similar aún en diferentes grupos culturales. El estudio de Ndetei establece porcentajes similares en E.E.U.U., Puerto Rico, Corea del Norte y Taiwan.
Desde 1977 se conoce el sustrato biológico de la acción de los fármacos ansiolíticos al actuar en receptores específicos a nivel encefálico. Estos receptores se han determinado especialmente localizados en el sistema límbico, hipocampo, bulbo olfatorio y núcleo de la visión (lóbulo occipital)
El papel del ácido gama-amino-butírico (GABA), neurotransmisor, como involucrado no solo en la acción de los fármacos ansiolíticos sino también en la producción de la angustia está ampliamente demostrado.
Por otro lado las evidencias de la investigación neuro-psicológica, destacan, también, el papel que juegan otros neurotransmisores como la noradrenalina y la serotonina en la producción de la angustia.
En conclusión, existe un amplio y complejo mecanismo que involucra a varios neurotransmisores en la fisiopatología de la angustia.
Los años anteriores a 1980 ofrecen un panorama de poca comprensión ante los trastornos de pánico.
Recordemos que la CIE-9, editada en 1978 incluía el diagnóstico de ataque de pánico o estado de pánico, con estado de ansiedad, neurosis de ansiedad y reacción de ansiedad, no ofrecía ninguna pauta diagnóstica distintiva.
El DSM III, editado en 1980, establecía ya algunos criterios diagnósticos.
Es a partir de esos años que la entidad clínica empieza a estudiarse y reconocerse, dentro de la población, como parte importante de la psicopatología.
El mayor adelanto en su comprensión y clasificación se da en 1992 cuando la Organización Mundial de la Salud, en colaboración con la Asociación Mundial de Psiquiatría y la participación de más de 40 países, publican la CIE-10, la cual constituye, en palabras de Prof. Dr. Norman Sartorius “El esfuerzo más amplio jamás realizado para mejorar el diagnóstico en psiquiatría”.
Bajo el concepto de Trastorno de Pánico, ansiedad paroxística episódica, y bajo el código F 41.0 la CIE-10, ofreció las pautas diagnósticas para esta entidad. Excluyendo, así mismo, otros diagnósticos por ansiedad.
Según la CIE-10:
El trastorno de pánico se diagnostica solo en ausencia de cualquier fobia.
Debe reconocerse una historia de varios ataques de ansiedad grave durante un mes, en circunstancias en las que:
- No hay peligro objetivo
- No debe presentarse solo en situaciones consideradas o previsibles.
- En el período entre las crisis el paciente debe estar relativamente libre de ansiedad, aunque es frecuente la ansiedad anticipatoria leve.
- Incluye, además, criterios de diagnóstico diferencial:
- Crisis de pánico en trastornos fóbicos.
- Crisis de pánico secundarios a trastorno depresivo, en especial en varones.
- Reconoce la sintomatología clínica expresada en:
- Crisis recurrentes de ansiedad grave (pánico) no limitadas a situación particular.
- Imprevisibles
- Palpitaciones
- Dolor precordial
- Sensación de asfixia, mareo o vértigo y sensaciones de irrealidad (despersonalización o desrealización)
- Temor a morir, perder el control o enloquecer
- Cada crisis dura unos minutos, pero puede persistir más tiempo.
- Más frecuente en mujeres jóvenes o de mediana edad. Se pueden percibir las fantasías como realidades, especialmente las de contenido erótico.
- Frecuencia y curso del trastorno son variables
- La sintomatología va in-crescendo de tal manera que el paciente busca como solución salir o escapar de donde se encuentra
- Se desarrollan, generalmente, actitudes de evitación a lugares (el automóvil, el autobús, el supermercado, la playa, el trabajo etc.)
- Miedo a estar solo o ir a sitios públicos
- Temor a sufrir otro ataque
Resulta muy ilustrativo el cuadro elaborado por Saíz donde se pone de manifiesto la sintomatología más frecuente de su estudio:
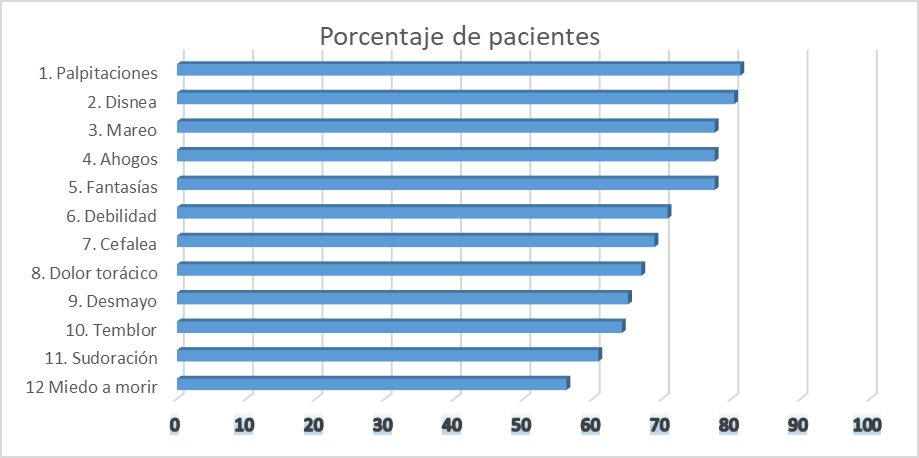
Varios psiquiatras, incluyendo al autor del presente trabajo, han reportado con relación a los trastornos de pánico, las siguientes observaciones, producto de su experiencia clínica:
- Se desencadenan por acontecimientos o situaciones estresantes.
- El período post-parto en la mujer parece tener un efecto desencadenante, mientras que el período del embarazo parece proteger el aparecimiento de la sintomatología.
- En un porcentaje alto de casos de ansiedad anticipatoria lleva a desarrollar conductas de evitación fóbicas y consecuentemente a favorecer la dependencia.
- El período previo a dormir (período de inducción del sueño) parece ser un momento crítico en el desencadenamiento de un ataque.
- En general la mitad de los pacientes tienden a una evolución crónica (aún en tratamiento 2 años después de iniciada una terapia efectiva).
- En la línea de criterios diagnósticos para investigación identificando “marcadores biológicos”, se tiene que los pacientes con trastorno de pánico los van a presentar cuando se les administra lactato de sodio de forma intravenosa.
Con relación al aspecto terapéutico, dos resultan ser los recursos terapéuticos más empleados en el tratamiento de los trastornos de pánico: Psicoterapia y Psicofarmacoterapia.
En este sentido resulta interesante preguntarse sobre cuál modelo de psicoterapia, cuál esquema, representante de una escuela psicológica, resulta más eficaz?
Nos parece que la respuesta a esta interesante pregunta la tenemos en la clásica obra de Wolberg, cuando este demuestra, a través de un rigurosos estudio, que independientemente de la escuela psicológica o modelo de psicoterapia, 4 de cada 5 pacientes en psicoterapia refieren resultar beneficiados.
En este sentido se comprende que, en un proceso de psicoterapia, es el paciente el que escoge el modelo de psicoterapia que le beneficiará. Como consecuencia, escoge a tal o cual terapeuta, quien representa el modelo de psicoterapia seleccionado.
Con relación a la psicofarmacoterapia, no existe ninguna duda del beneficio real y directo que ofrece ésta a los pacientes que padecen de trastorno de pánico. No es ético afirmar que se pueda concebir, en este caso, ningún esquema terapéutico eficaz que pretenda excluir el uso de psicofármacos.
La pregunta que surge entonces, es: Cuál fármaco utilizar. En este sentido la psicofarmacología moderna ofrece, avalada por múltiples experiencias clínicas, varias alternativas y excluye otras.
| PSICOFARMACOS UTILES | PSICOFARMACOS NO UTILES |
| Antidepresivos tricíclicos Antidepresivos ISRS Benzodiacepinas Alprazolam Clonazepam | Neurolépticos: Fenotiazinas Butirofenonas Tioxantenos Benzamidas De nueva generación Betabloqueadores Otras Benzodiacepinas |
Nota: Los mejores resultados clínicos se obtienen con la asociación medicamentosa de un ISRS con una benzodiacepina de vida media larga. Los estudios recientes reconocen importantes beneficios terapéuticos con la asociación de Luminoterapia.
Finalmente es importante señalar que todos los profesionales que trabajan en el campo de la salud mental (psiquiatras, psicólogos clínicos, orientadores y terapeutas familiares, psicopedagogos y otros) deben, al identificar un caso de trastorno de pánico, dar la orientación necesaria y dirigir la consulta adecuada, para que los pacientes y familiares de los mismos, obtengan el beneficio de un tratamiento oportuno y eficaz y así recuperen su salud mental afectada.

